پنجشنبه سوم اردیبهشت ۱۳۸۸
پاسخ هاي كاربردي به چند سئوال در سونوگرافي حاملگي
* دكتر علي صلاحي * متخصص راديولوژي
سئوال اول :آيا سونوگرافي براي جنين خطردارد ؟
تقريباً همزمان با شروع بكارگيري سونوگرافي در بررسي جنين فرضيه هاي متعددي مبني بر احتمال وجود اثرات منفي روي جنين مطرح گرديد.
عوارضي از قبيل اختلالات كروموزومي،اختلال در رشد جنين، اختلال در سيستم ايمني و برخي از ارگانها مثل ارگان شنوائي ازاين قبيل مي باشند.تا اين زمان تمام فرضيات فوق بر اساس مطالعاتي مطرح شده است كه در محيط آزمايشگاهي بر روي حيوانات از قبيل موش و يا روي كشت سلولي صورت گرفته است. نا همخواني در نتايج مطالعات مذكور و همچنين عدم توانائي تعميم نتايج به دلايل مستدل آماري و علمي بر جنين انسان باعث شده است كه سونوگرافي همچنان به عنوان روش تشخيصي بي خطر در دوران حاملگي بكار رود. ضمناً تنها اثر فيزيكي اثبات شده در جنين انسان افزايش دماي بدن جنين به ميزان يك درجه بدنبال سونوگرافي است كه اين اثر فيزيكي فاقد اهميت پاتولوژيك و باليني است.
سئوال دوم : انديكاسيونهاي انجام سونوگرافي حاملگي كدامند:
با توجه به رشد روزافزون استفاده از سونوگرافي حاملگي،گروهي از برترين متخصصان در اين زمينه در سال 1984 پس از نظرسنجي و انجام مطالعات گسترده درپانلي كه به اين منظور برگزار گرديد مواردي را كه بيشترين انديكاسيونهاي سونوگرافي حاملگي را تشكيل مي دهند مشخص كردند.
البته هدف از انجام پانل مذكور محدود نمودن موارد استفاده سونوگرافي حاملگي نبود بلكه نتايج آن
( علي الخصوص پس از تائيد توسط مراجع ذي صلاح مانند WHO و FDA ) به عنوان guideline مناسبي جهت ارجاع به سونوگرافي بكار گرفته شد.
1- تعيين سن حاملگي علي الخصوص در مواردي كه نياز به سزارين و يا elective termination داريم.
2- ارزيابي رشد جنين علي الخصوص در مواردي كه احتمال uteroplacental Insufficiency مطرح است
3- خونريزي واژينال
4- تعيين پرزانتاسيون جنين هنگام زايمان
5- شك به حاملگي متعدد
6- كمك به انجام آمنيوسنتز و ساير پروسيجرهاي دوران حاملگي
7- عدم تطابق سايز رحم و سن حاملگي
8- بررسي توده هاي لگني
9- قبل و پس از انجام جراحي سيركلاژ
10- شك به حاملگي خارج رحم
11- شك به مرگ جنين
12- بررسي ابنورماليتي رحم
13- بررسي IUD دركاويتي رحم
14- بررسي فوليكول ها و رشد آنها
15- بيوفيزيكال پروفايل پس از هفته 28
16- ارزيابي موفقيت external version و تبديل بريچ به سفاليك
17- اندازه گيري وزن جنين
18- هنگامي كه آلفا فيتو پروتئين بالاتر از حد نرمال است
19- شناسائي و follow up آنومالي ها در صورت وجود آنومالي در بچه هاي قبلي
20- ارزيابي سريال رشد جنين در حاملگي هاي متعدد
سئوال سوم : چه زماني سونوگرافي حاملگي را انجام دهيم ؟
با مطالعه اجمالي انديكاسيونهاي فوق تعيين مناسب ترين زمان انجام سونوگرافي حاملگي غير ممكن به نظر ميرسد. درهرحاملگي با توجه به شرايط موجود بايد تصميم به انجام سونوگرافي گرفت
به عنوان يك توصيه كلي : در صورتي كه پزشك بنا به دلايلي تنها مختار به انجام يك نوبت سونوگرافي حاملگي باشد،بهتر است سونوگرافي در هفته 22-18 حاملگي انجام شود چون در اين زمان بخش عمده اي از آنومالي هاي جفت و جنين قابل شناسائي است و از طرفي تخمين سن حاملگي در محدوده زماني 22-18 هفته نسبتاً قابل قبول است.
سئوال چهارم : تشخيص حاملگي داخل رحم توسط سونوگرافي از چه زماني امكانپذير است ؟
تشخيص ساك حاملگي كه اولين علامت حاملگي در سونوگرافي ميباشد 35-32 روز پس از LMP در سونوگرافي ترانس ابدومينال امكانپذير است.معمولاً BHCG در اين زمان بين MIU/ML 1500-500 ميباشد.
در سونوگرافي ترانس ابدومينال تشخيص Yolk sac و ضربان قلب جنين 7-5/6 هفته پس از LMP امكان پذير است. سونوگرافي ترانس واژينال معمولاً 6-4 روز زودتر قادر به شناسائي موارد فوق ميباشد.
سئوال پنجم : در برخورد با خونريزي سه ماهه اول حاملگي سونوگرافي چه كمكي به ما ميكند ؟
خونريزي فعال يا لكه بيني در سه ماهه اول با يا بدون كرامپ رحم در 30-25% موارد حاملگي ديده مي شود. البته عللي مثل اروزيون دهانه رحم نيز ممكن است علائم مشابه ايجاد كند ولي اكثريت قريب به اتفاق اين
بيماران در گروه تهديد به سقط قرار ميگيرند ( تهديد به سقط طبق تعريف عبارت است از خونريزي در 20 هفته اول حاملگي با كرامپ مختصر رحم و دهانه سرويكس بسته). 50% حاملگي هائي كه تهديد به سقط ميباشد نهايتاً منجر به سقط مي شوند. سونوگرافي حاملگي ارزش زيادي در تعيين پروگنوز موارد تهديد به سقط دارد.
در سونوگرافي نيمي از موارد تهديد به سقط،حاملگي داخل رحمي با نماي طبيعي،در 25% موارد Missed abortion و در 20% موارد حاملگي Blighted ovum ديده ميشود.
مواردي از قبيل مول هيداتيفرم، حاملگي خارج رحم،سقط ناقص يا كامل و سقط اجتناب ناپذير از ساير عوامل خونريزي در سه ماهه اول حاملگي ميباشند كه در سونوگرافي به خوبي شناسائي ميشوند.
سونوگرافي علاوه بر شناسائي و تفكيك حالات فوق از يكديگر ميتواند پروگنوز حاملگي تهديد به سقط را در مواردي كه ساك حاملگي طبيعي داخل رحم ديده ميشود ارزيابي كند.
به عنوان يك اصل،هر چقدر سن حاملگي بالاتر باشد احتمال سقط به دنبال خونريزي كمتر است.
در يك حاملگي تهديد به سقط در هفته 7-6 30% احتمال سقط وجود دارد. در صورتي كه در حاملگي تهديد به سقط در هفته 11-9 احتمال سقط تنها 4%ميباشد
به عنوان يك اصل كلي به خاطر داشته باشيم در صورتي كه در يك حاملگي تهديد به سقط Fetal Pole با ضربان قلب گزارش گرديد احتمال سقط كمتر از 10% ميباشد.
علاوه بر علائم فوق وجود يا عدم وجود هماتومِ ساب كوريونيك عامل مهمي در تعيين پروگنوز حاملگي تهديد به سقط مي باشد. هماتوم هاي ساب كوريونيك با حجمي بيش از 40% حجم ساك حاملگي احتمال سقط را به ميزان قابل توجهي بالا ميبرند.
سئوال ششم : چرا تخمين سن حاملگي در سونوگرافي هاي متعدد متفاوت ميباشد؟ به كدام نتيجه اعتماد كنيم؟
عدم تطابق نتايج در سونوگرافي هاي مختلف در يك سيكل حاملگي ( حتي سونوگرافي هائي كه توسط يك پزشك انجام شده است) عاملي است كه در بسياري موارد پزشك معالج را در تعيين زمان مناسب سزارين يا زايمان دچار سر در گمي ميكند. توجه به نكات ذيل ميتواند تا حدي ابهامات و نارسائي هاي موجود را برطرف كند:
در مواردي كه حاملگي به دنبال Single intercourse Artificial insemination،induction ovulation،قابل اعتماد رخ داده است ميتوان با توجه به زمان وقايع فوق كه در حقيقت همان Conceptual age است، Menstrual age را محاسبه كرد،چرا كه با اين روش ميزان خطا در تخمين سن حاملگي بين 6-2 روز مي باشد كه عددي كاملاً قابل قبول است.
) Menstural age = Conceptual age +14 )
در ساير موارد غير از حالات فوق ( كه عمده حالات را شامل ميشوند ) چه بايد كرد ؟
با طرح سه نكته و نتيجه گيري نهائي پاسخ حالت فوق نيز مشخص ميشود.
نكته اول: قانون خطاي اندازه گيري 8% : طبق اين قانون ميزان خطاي سونوگرافي درهر سن حاملگي 8% بيشتر و 8% كمتر از سن مذكور ميباشد ( مجوعاً 16%) مثلاًدر هفته 8 حاملگي بااندازه گيري CRL احتمال خطا حدود 8 روز ( 4روز بيشتر و 4 روز كمتر) و در هفته 40حاملگي احتمال خطا حدود 46 روز( 2/3 هفته بيشتر و 2/3 هفته كمتر) است.
نكته دوم: هر اندازه گيري با درجاتي از وارياسيون Interobserver و Intraobserver همراه است. يعني هم اندازه گيري يك متغيرتوسط چند نفر تا حدودي با يكديگر متفاوت مي باشد و هم اندازه گيري متوالي يك متغير توسط يك فرد با درجاتي از خطا همراه است.
به تجربه ثابت شده است اندازه گيري CRL در سه ماهه اول با حداقل ميزان وارياسيون Interobserver و Intraoberver همراه است.
نكته سوم : متاسفانه هنوز در كشور ما جداول استاندارد تخمين سن حاملگي با توجه به اندكسهائي از قبيل BPD و FL تهيه نشده است و بناچار ازجداول ساير كشورها به اين منظور استفاده ميشود.
هر پزشك بنا به ميل و سليقه شخصي و يا تجربيات محدود و يا نرم افزار موجود در دستگاه سونوگرافي خود يكي از اين جداول را مبناي تخمين سن حاملگي قرار ميدهد. مقايسه اجمالي جداول فوق نشان ميدهد كه در سنين پائين حاملگي اندكسهاي CRL در جداول مختلف تقريباُ يكسان ميباشد ولي در سنين بالاي حاملگي اندكسهاي بكار رفته (عمدتاً BPD, FL ) بسته به نژاد كشوري كه جدول در آن تهيه شده است بسيار متفاوت ميباشند
نتيجه گيري نهائي: هرگز نتايج سونوگرافي در ماههاي آخر حاملگي را به نتايج سونوگرافي در سه ماهه اول ( در تخمين سن حاملگي ) ترجيح ندهيد.
سن حاماگي در هرزمان = سن حاملگي با توجه به CRL + تعداد هفته هاي سپري شده پس از اندازه گيري CRL در صورتي كه سونوگرافي در سه ماهه اول حاملگي انجام نشده است و يا نتايج آن در دسترس نباشد بنا به دلايل مشابه ارجحيت با تخمين سن سونوگرافي هاي انجام شده در سه ماهه دوم مي باشد.
http://malayermc.com/ShowArticle.aspx?nn=138610375536شنبه سوم اسفند ۱۳۸۷
آشنایی با تکنیک های تشخیصی- درمانی
|
سونوگرافي ساده:
سونوگرافي تفسير امواج منعكس شده از بافت هاي مختلف بدن است. اين روش تشخيصي بيش از 35 سال است كه به كار برده مي شود و تاكنون هيچگونه خطري ناشي از آن به اثبات نرسيده است. سونوگرافي ساده معمولا" ده دقيقه زمان نياز دارد و بايد توجه داشت سونوگرافي هيچ گاه به ميزان صد در صد تولد نوزاد سالم را تضمين نمي كند. سونوگرافي كالر داپلر: جهت بررسي ميزان خونرساني به ارگان هاي مختلف در بدن از اين روش سونوگرافي استفاده مي شود. امواج ناشي از جريان خون هم به صورت تصاوير موجي و هم به صورت تصاوير بازسازي شده سياه و سفيد و رنگي سونوگرافي مشاهده مي شود و درصورت وجود كاهش و يا افزايش جريان خون رساني در اعضاء اين موضوع قابل بررسي است و ارزش قابل توجهي در تشخيص برخي از ناهنجاري هاي مادرزادي و بيماري هاي اكتسابي دارد. سونوگرافي سه بعدي و چهاربعدي: در سونوگرافي سه بعدي امواج صوتي با زواياي مختلف به بدن جنين تابانده مي شود و انعكاس اين امواج با كمك نرم افزارهاي پيشرفته كامپيوتري تغيير مي شود. در سونوگرافي چهار بعدي علاوه بر ايجاد تصاوير سه بعدي از جنين حركات جنين را نيز به صورت زنده نشان مي دهد. سونوگرافي سه بعدي و چهار بعدي جايگزين سونوگرافي ساده نيستند و بايد به عنوان مكمل سونوگرافي ساده در صورت تشخيص پزشك مبني بر احتمال وجود ناهنجاري استفاده شود. سونوگرافي سه بعدي و چهار بعدي در صورتي كه جنين در وضعيت مطلوبي قرار داشته باشد حدود 25 دقيقه طول مي كشد و در موارد چند قلويي مدت زمان بيشتري نياز دارد. لاپاراسكوپي: نوعي عمل جراحي است كه تحت بيهوشي عمومي از طريق يك يا چند برش كوچك در ناحيه زير ناف انجام مي شود. در اين عمل وسيله تلسكوپ مانند ظريفي را از طريق برش ايجاد شده داخل حفره شكم هدايت مي شود كه به وسيله آن اعضاء حفره لگني و حفره شكمي قابل رؤيت و بررسي مي شوند. اين عمل به خصوص براي بررسي و تشخيص چسبندگي ها، كيست هاي تخمداني، فيبروم هاي رحمي، باز و بسته بودن لوله هاي رحمي و بررسي وجود احتمالي آندومتريوز به كار مي رود. لاپاراسكوپي علاوه بر كاربردهاي تشخيصي، كاربردهاي درماني نيز دارد. آزاد كردن چسبندگي ها، برداشتن كيست هاي تخمداني، برداشتن فيبروم هاي رحمي و از بين بردن آندومتريوز، با لاپاراسكوپي كه با روش هاي مكانيكي و ليزري قابل انجام است صورت مي گيرد. هيستروسكوپي: هيستروسكوپي يك روش آندوسكوپي تشخيصي داخل رحمي است. اين عمل تحت شرايط بيهوشي عمومي و با وسيله تلسكوپ مانندي كه از طريق دهانه رحم وارد حفره مي شود صورت مي گيرد. از طريق هيستروسكوپي بررسي مستقيم رحم از نظر وجود انواع چسبندگي هاي داخل رحمي، پوليپ يا فيبروم و ديواره هاي رحمي امكان پذير است. هيستروسكوپي نيز كاربرد درماني دارد. با هيستروسكوپي از بين بردن چسبندگي ها برداشتن پوليپ و انجام بيوپسي هاي متعدد ميسر مي شود. هيستروسونوگرافي: بررسي بازبودن يا انسداد لوله هاي رحمي است. در اين روش با قراردادن لوله باريكي در دهانه لوله رحم و تزريق سرم نرمال سالين و همزمان انجام سونوگرافي مي توان از عبور مايع از لوله هاي رحمي و رها شدن آنها در حفره لگن كه دليل بازبودن لوله ها است اطلاع حاصل كرد. سيستوسكوپي: سيستوسكوپي روشي براي بررسي مجاري ادراري خارجي، پروستات و مثانه است. در مواردي كه آزواسپرمي ناشي از انسداد مجاري انتقال اسپرم به خارج از بدن باشد مي توان از اين تكنيك ضمن بررسي مجاري انتقال اسپرم و پروستات عوامل انسدادي نظير كيست و چسبندگي و يا سنگ را برطرف كرد تا جريان خروج اسپرم به خارج از بدن برقرار شود. وازووازوستومي: در مواردي كه به هر علت در مسير لوله مردان انسداد ايجاد شود، مانند آسيب به لوله هاي اسپرم بر بعد از عمل فتق و يا در اثر ضربات وارده به بيضه و يا انجام عمل وازكتومي، لازم است براي رفع انسداد مجددا لوله هاي اسپرم بر را پيوند دهند كه به اين عمل وازووازوستومي مي گويند. اين جراحي به زمان طولاني نياز دارد و با ميكروسكوپ و با كمك رشته های نخ بسيار ظريفي انجام مي شود و طبق آمار 90 درصد احتمال باز شدن و رفع انسداد بعد از عمل وجوددارد. اين عمل با بيهوشي عمومي انجام مي شود. وازواپيديديموستومي: به ترميم و پيوند بين لوله هاي اسپرم بر و لوله هاي اپيديديم بيضه، وازواپيديديموستومي (VEA) مي گويند. اين عمل نيز يك عمل ميكروسكوپي است كه طي زمان طولاني و با كمك نخ هاي بسيار ظريف انجام مي شود و طبق آمار احتمال بازشدن مسير 50 درصد است. اين عمل با بيهوشي عمومي انجام مي شود. عمل تشخيصي PESA: در مواردي كه مرد دچار آزواسپرمي انسدادي باشد. يعني عمل اسپرم سازي در بيضه انجام مي شود ولي نقص يا گرفتگي در مسير خروجي اسپرم وجود دارد، محتويات لوله هاي مجاور بيضه كه اپيديديم نام دارد با سوزن كشيده مي شود. به اين عمل PESA گفته مي شود. اين عمل با بي حسي موضعي و بدون بيهوشي عمومي انجام مي گيرد و نمونه بلافاصله جهت بررسي وجود اسپرم به آزمايشگاه ارسال مي شود و جواب آن نيز بلافاصله مشخص مي شود. عمل تشخيصي TESE: در مواردي كه آزواسپرمي انسدادي نباشد ممكن است اسپرم سازي به صورت بسيار محدود داخل بافت بيضه انجام شود ولي به علت محدود بودن ميزان آن در مايع اسپرم مشاهده نشود. لذا براي بررسي بافت بيضه و وجود اسپرم در آن قطعه بسيار كوچكي از بيضه برداشته مي شود به اين عمل TESE گفته مي شود. اين عمل با بي حسي موضعي قابل انجام است و نمونه پس از تكه برداري به آزمايشگاه جنين شناسي و سيتوپاتولوژي ارسال مي شود كه جواب آن بعد از حدود يك ماه مشخص مي شود. واريكوسلكتومي: واريكوسل يا اتساع وريدهاي بيضه، شايع ترين علت شناخته شده ناباروري در مردان است. اين بيماري مادرزادي است و با سونوگرافي و معاينه پزشك قابل تشخيص است. در عمل جراحي واريكوسلكتومي وريدهاي متسع شده بيضه قطع مي شود و خون از وريدهايي كه مشكل نداشته اند تخليه مي شود و از عوارض واريكوسل جلوگيري مي شود. واريكوسل، درد بيضه و ناباروري ايجاد مي كند كه با عمل واريكوسلكتومي ممكن است درد به طول كامل از بين نرود. لازم به ذكر است گاهي اوقات كه آزمايش اسپرموگرام طبيعي است ولي نتيجه عمل IUI, IVF يا ICSI منفي شده است و بيمار واريكوسل دارد با عمل واريكوسلكتومي نتيجه ART تغيير مي كند. عمل واريكوسلكتومي ساده است و حدود يك ساعت طول مي كشد و بيمار بعدازظهر روز عمل مرخص مي شود اما تا سه هفته نبايد كار سنگين انجام دهد. اين عمل جراحي با بيهوشي عمومي انجام مي شود. سيتوژنتيك (كاريوتايپ): در ارزيابي زوج نابارور، پس از گرفتن تاريخچه و شرح حال بيمار، گاهي براي انجام كاريوتايپ ارجاع مي شوند. درزناني كه سابقه سقط مكرر، شكست مكرر در روش هاي درمان ناباروري، سابقه تولد نوزاد با نقص مادرزادي دارند و يا خود مشكوك به نقايص ژنتيكي هستند بررسي هاي ژنتيكي و كاريوتايپ ضروري است. در مردان نيز، در نقايص شديد اسپرم مانند آزواسپرمي غيرانسدادي يا اليگواسپرمي هاي شديد كاريوتايپ در تشخيص كمك مي كند. روش تشخيصي AZF: يكي از شايع ترين علل آزواسپرمي هاي غيرانسدادي و يا اليگواسپرمي هاي شديد حذف بخش هاي كوچكي از كروموزوم Y است كه باعث آسيب ژن هاي دخيل در توليد اسپرم مي شود. بررسي اين گونه آسيب هاي كروموزومي در روش هاي معمول سيتوژنتيك قابل تشخيص نيستند و بايد براي بررسي آن از روش هاي مولكولي استفاده كرد. اين روش تشخيصي AZF نام دارد كه مخفف فاكتور آزواسپرمي است. اسپرموگرام: آزمايش اسپرموگرام به منظور تجزيه و آناليز مايع اسپرم انجام مي گيرد. مايع اسپرم تركيبي از اسپرم هاي شناور در ترشحات بيضه و ساير غدد جنسي است كه هنگام انزال از بدن خارج مي شود. طي انجام اسپرموگرام وجود اسپرم در مايع اسپرم مشخص مي شود و در صورت وجود، تعداد اسپرم ها، ميزان تحرك آنها، ميزان تركيبات شيميايي و عناصر سلولي اندازه گيري مي شود كه در تشخيص علت ناباروري مي تواند مؤثر باشد. براي آزمايش اسپرموگرام فردي كه نمونه مي دهد بايد حداقل 3 روز و حداكثر 7 روز از آخرين مقاربت وي گذشته باشد و دچار بيماري هاي ويروسي و عفوني و تب نباشد و بيمار از 3 هفته قبل از آزمايش به جز داروهاي ضروري از داروي خاص ديگري استفاده نكند. |
شنبه سوم اسفند ۱۳۸۷
خطر سونوگرافی های سه و چهار بعدی در کمین جنین
به گزارش پایگاه اطلاع رسانی فارس نما و به نقل از روابط عمومی دانشگاه علوم پزشکی شیراز، استاد بخش رادیولوژی این دانشگاه در گفتگو با خبرنگار روابط عمومی دانشگاه علوم پزشکی شیراز گفت: دستگاه های سونوگرافی سه و چهار بعدی علاوه بر ایجاد تصاویر سه بعدی خطراتی برای جنین را ایجاد می کند.
وی بیان کرد: دستگاههای سونوگرافی سه بعدی و چهار بعدی برای گرفتن تصویر مناسب حداکثر انرژی "آلتراسوند" را به داخل بدن می فرستند و چنانچه"prob" این دستگاه به میزان کافی بر روی شکم مادر باردار نگه داشته شود همانند میکروویو عمل کرده و از نظر تئوری حتی می تواند مایع آمنیوتیک (کیسه آب اطراف جنین) را به جوش بیاورد و بافتهای بدن وی را دچار آسیب کند.
دکتر محمد مهدی آرسته افزود: بر اساس موارد گزارش شده جنین هایی که به هر دلیلی بعد از انجام سونوگرافی های سه یا چهار بعدی رنگی، سقط شده اند در زیر پوستشان حبابهای هوا مشاهده شده و تاولهای پوستی داشته اند.
وی هشدار داد: در مطالعات مختلف ثابت شده به دلیل انرژی بسیار بالا امکان بروز آسیب جدی به حلزون شنوایی جنین نیز وجود دارد.
استاد بخش رادیولوژی دانشگاه علوم پزشکی خاطر نشان کرد: در حال حاضر به دلیل عدم آگاهی نسبت به خطرات جدی این نوع سونوگرافی ها، مادران اغلب برای تعیین جنسیت جنین یا تهیه عکس سه بعدی جهت استفاده در آلبوم وی، اقدام به انجام این سونوگرافی ها می کنند که هیچگونه کاربرد علمی ندارد.
دکتر آرسته ضرورت استفاده از این نوع سونوگرافی ها را در مواردی بسیار محدود مانند تشخیص لب شکری یا بیماری های استخوانی جنین ذکر کرد و گفت: در همه موارد در مرحله اول سونوگرافی معمولی انجام می شود و تنها به تشخیص پزشک متخصص سونوگرافی سه یا چهار بعدی تجویز می گردد.
این استاد بخش رادیولوژی افزود: به دلیل آموزشهای ارائه شده در اروپا و آمریکا مادران باردار حاضر به انجام سونوگرافی های حتی معمولی هم نیستند. در کشور انگلستان حداکثر یک بار و برای تعیین تاریخ زایمان سونوگرافی انجام می شود و در کشوری مثل آمریکا حتی این یکبار هم از طرف مادران تقاضا نمی شود.
وی گفت: این در حالیست که در ایران در طول دوره بارداری چندین مورد سونوگرافی انجام می شود که اغلب به اصرار بیمار و برای تعیین جنسیت جنین می باشد و هیچ ضرورتی برای انجام آنها وجود ندارد.
دکتر آرسته با تاکید بر لزوم آگاه سازی مادران بر تبعات جبران ناپذیر سونوگرافی های غیر ضروری بیان داشت: باید فرهنگ سازیهای لازم در این زمینه صورت گیرد و مادران آگاهی یابند که در استفاده از این وسیله برای تعیین جنسیت جنین در مواردی اشتباه صورت می گیرد و بر اساس آن سلامت جنین به طور جدی به خطر می افتد.
وی با اشاره به این که حدود سه سال است که سونوگرافی های سه و چهاربعدی به ایران آمده گفت: این وسیله در مراحل اولیه بررسی علمی قرار دارد که کاربرد علمی آن در بسیاری موارد ثابت نشده و ممکن است اثرات مخرب آن در سالهای آینده مشخص شود، بنابراین باید از استفاده از آن بدون نظر متخصص خودداری کرد.
معاون مدیر درمان دانشگاه علوم پزشکی شیراز نیز با اشاره به این که اغلب سونوگرافی های سه و چهار بعدی به منظور تعیین جنسیت جنین یا تهیه تصویر وی با اصرار مادر صورت می گیرد بیان داشت: با توجه به این که ضررهای این نوع سونوگرافی ها مورد تاکید اساتید رادیولوژی است چنانچه مواردی برخلاف موازین علمی انجام شود برخورد قانونی صورت خواهد گرفت.
دکتر رامین افشاری افزود: در بین عامه مردم سونوگرافی بدون ضرر به نظر می رسد در صورتی که انجام سونوگرافی ها می تواند عواقب ناخوشایندی در برداشته باشد.
وی در پایان خاطرنشان کرد: به مادران باردار توصیه می شود با مراجعه به پزشک متخصص اصراری بر انجام انواع سونوگرافی ها نداشته باشند زیرا در صورتی که از نظر طبی توسط متخصصین مربوطه ضروری تشخیص داده شود، تجویز خواهد شد.
دستگاه های سونوگرافی سه و چهار بعدی از مصادیق پیشرفت تکنولوژی در عصر حاضر می باشند که با قرار گرفتن سه «prob » در داخل یک محفظه و ارسال انرژی " آلتراسوند" از سه زاویه مختلف به درون بدن علاوه بر ایجاد تصاویر سه بعدی خطراتی از جمله آسیب به حلزون شنوایی درجنین را ایجاد می کند.
این دستگاه برای گرفتن تصویر مناسب از حاکثر انرژی استفاده می کند و این می تواند در صورت استفاده های نامناسب و غیر ضروری آسیب های جبران ناپذیری را بر بدن وارد نماید.
دستگاه های سونوگرافی سه و چهار بعدی حدود سه سال است که به کشور ما وارد شده و بر اساس نظر متخصصان، بیشتر در موارد غیر ضروری و توسط مادران باردار مورد استفاده قرار می گیرد و برخلاف تصور بی ضرر بودن، همواره با امکان بروز خطرات جبران ناپذیری برای جنین همراه است.
یکشنبه بیست و نهم بهمن ۱۳۸۵
درمان ناهنجاري هاي مادرزادي باانجام دو دوره سونوگرافي در دوران بارداري امکان پذير است
وي افزود: در نتيجه اين بيماري كودك دچار يبوست هاي مزمن مي شود به حدي كه هر 10 تا 15 روز يكبار قادر به اجابت مزاج خواهد بود.
وي ادامه داد: ضمن آنكه كودك با ابتلا به اين بيماري به دليل وارد كردن فشار به خود دچار عوارض ديگر شده و از سوي ديگر نيز دچار بي اشتهايي، لاغري، سوء تغذيه و حتي عقب ماندگي ذهني مي شود.
دكتر دلشاد راه درمان اين بيماري را جراحي دانست و عنوان كرد: اين بيماري در صورت تشخيص به موقع به طور 100 درصد قابل درمان خواهد بود.
اين متخصص ادامه داد: البته در گذشته براي جراحي اين بيماري شكم بيمار باز مي شد اما خوشبختانه در حال حاضر جراحي بدون بازكردن شكم و از طريق مقعد با برداشتن روده اي كه عصب ندارد و پيوند روده سالم انجام مي پذيرد.
وي با اعلام اين مطلب كه اغلب ناهنجاري هاي مادرزادي با تشخيص به موقع در دوران جنيني و قرار گرفتن تحت نظارت متخصص مربوطه قابل كنترل و درمان خواهند بود اظهار داشت: لازم است مادران در طول دوران بارداري در دو مرحله (28 هفتگي و 36 هفتگي حاملگي) به انجام سونوگرافي جهت بررسي ناهنجاري هاي جنيني بپردازند.
www.medisna.ir
چهارشنبه یازدهم مرداد ۱۳۸۵
بهترين زمان انجام سونوگرافي هفته 12 تا 14 حاملگي است
متخصصان معتقدند بهترين زمان انجام سونوگرافي در زنان باردار براي تشخيص ناهنجاري جنيني، هفته 12 تا 14 حاملگي است.
دكتر «حميد بهنيا» متخصص زنان و زايمان ضمن بيان اين مطلب در گفتوگو با خبرنگار خبرگزاري دانشجويان ايران (ايسنا) واحد علوم پزشكي ايران، گفت: سونوگرافي ابزار تشخيصي مهمي در اغلب رشتههاي پزشكي از جمله زنان و مامايي است كه هيچ خطري را نيز براي فرد به دنبال ندارد.
وي با اشاره به اينكه انجام سونوگرافي از ابتدا تا انتهاي بارداري براي مادر بيضرر است، افزود: البته سونوگرافي با هدف تشخيص ناهنجاري جنين در هفته 12 تا 14 حاملگي نتيجه بخشتر است.
دكتر بهنيا ادامه داد: سونوگرافي را نبايد به غلط تنها ابزاري براي تشخيص جنسيت جنين به ويژه قبل از هفته 20 بارداري قلمداد كرد، متاسفانه برخي خانوادهها تنها با اين هدف سونوگرافي را انجام ميدهند تا در صورت نياز اقدام به ختم بارداري كنند.
اين عضو علمي دانشگاه با اشاره به اينكه نگرش فوق عواقب نامطلوبي در جامعه در پي دارد، اظهار داشت: ناهماهنگي جمعيتي زنان و مردان، به عنوان مثالي در كشور هندوستان كه در پي ختم مكرر حاملگيها رخ داده از جمله اين عواقب است.
جمعه ششم مرداد ۱۳۸۵
سونوگرافي سه بعدي موفقيت تشخيص بيماري را تا بيش از 99 درصد افزايش داده است
امروزه با ابداع دستگاههاي جديد و كاربرد سونوگرافي سه بعدي در پزشكي صحت تشخيص بيماريها به 8/99 درصد رسيده است.
دكتر «ربابه طاهريپناه» دبير اجرايي اولين همايش سونوگرافي در زنان و مامايي ضمن بيان اين مطلب در گفتوگو با خبرنگار خبرگزاري دانشجويان ايران، واحد علوم پزشكي ايران، گفت: در حال حاضر با استفاده از سونوگرافي سه بعدي امكان تشخيص به موقع ناهنجاريهاي جنيني و انواع بيماريها از جمله سرطان زنان فراهم شده است.
وي ادامه داد: تصميمگيري بهتر در خصوص ختم يا ادامه بارداري و بررسي نتايج اعمال جراحي داخل رحمي، از ديگر كاربردهاي سونوگرافي سه بعدي است.
دكتر طاهريپناه سونوگرافي را روشي غير تهاجمي عنوان و تصريح كرد: در گذشته در تشخيص ناهنجاري جنيني به روش آمينوسنتز (كشيدن آب دور جنين) امكان سقط جنين وجود داشت؛ اما امروزه به كمك دو روش سونوگرافي دو بعدي و سه بعدي بدون بروز هيچ يك از اين عوارض، موفقيت تشخيص نيز به بيش از 99 درصد رسيده است.
عضو هيئت علمي دانشگاه علوم پزشكي شهيد بهشتي با بيان اين مطلب كه «متاسفانه كاربرد روش تشخيصي سونوگرافي سه بعدي در اغلب موارد غير ضروري است»؛ افزود: اين روش بايد پس از سونوگرافي دو بعدي آن هم در صورت تشخيص پزشك مبني بر احتمال وجود ناهنجاري انجام پذيرد.
وي ادامه داد: چرا كه استفاده از روش سونوگرافي سه بعدي در موارد غير ضروري ضمن اتلاف وقت، هزينه مالي فراواني را نيز به شركتهاي بيمهگر و بيماران تحميل ميكند.
پنجشنبه بیست و دوم تیر ۱۳۸۵
جنین و نوزاد


عکس اول جنین ۲۹ هفته را نشان میدهد
عکس دوم نوزاد ۸ روزه است.
این دو تا عکس یه نفره .
این هم از پیشرفت علم و سونو گرافی سه بعدی
پنجشنبه هجدهم اسفند ۱۳۸۴
آیا در بارداری سونوگرافی نیاز دارم ؟
امروزه از سونوگرافي طي يك حاملگي به دفعات متعدد استفاده ميشود كه بيمار را متحمل هزينه بالا ميكند، در حالي كه مي توان در يك حاملگي بدون وجود عوارض جدي مامايي براي ارزيابي رشد جنين و تخمين سن حاملگي از روش ارزان، قابل اعتماد و آسان اندازه گيري سريال ارتفاع رحم استفاه كرد .
بر پايه نتايج يك تحقيق اندازه گيري ارتفاع رحم، يك روش غربالگري قابل اعتماد، موثر و كارا جهت ارزيابي رشد جنين و تخمين سن حاملگي در مقايسه با روش «سونوگرافي» است .
تخمين سن داخل رحمي يكي از اجزا اصلي مراقبت «پره ناتال» است كه توسط LMP، اندازه گيري رحم و اولتراسونوگرافي تعيين ميشود و اندازه گيري سريال ارتفاع رحم و مقايسه آن با LMP با دقت زيادي بيان كننده سن حاملگي ميباشد.
امروزه از سونوگرافي طي يك حاملگي به دفعات متعدد استفاده ميشود كه بيمار را متحمل هزينه بالا ميكند، در حالي كه مي توان در يك حاملگي بدون وجود عوارض جدي مامايي، براي ارزيابي رشد جنين و تخمين سن حاملگي از روش ارزان، قابل اعتماد و آسان اندازه گيري سريال ارتفاع رحم استفاه كرد.
منصوره نصيريان و مهين افلاطونيان دانشجويان دانشگاه علوم پزشكي شهيد صدوقي يزد با استاد راهنمايي دكتر مهديه مجيبيان در پايان نامه دانشجويي خود دقت روش اندازه گيري ارتفاع رحم و سونوگرافي براي تخمين سن حاملگي و مقايسه با نتايج اولين روز آخرين قاعدگي را بررسي كردند.
اين مطالعه به روش CROSS- SECTIOAN و به صورت Diagnoctic study انجام شد و جامعه مورد بررسي را 140 خانم بارداري كه بين هفتههاي 28 - 22 حاملگي به سر مي برند، تشكيل دادند.
سن حاملگي جامعه مورد بررسي با استفاده از اندازه گيري ارتفاع رحم و سونوگرافي در 22 تا 25 هفته حاملگي تخمين زده شد و با سن حاملگي حاصل از LMP مقايسه شد.
سپس به فاصله سه، چهار هفته براي دفعه دوم سن حاملگي تخمين زده شد.
طبق نتايج اين بررسي ضريب همبستگي پيرسن بين سن حاملگي تخمين زده شده به وسيله ارتفاع رحم و سن حاملگي تخمين زده شده به وسيله سونوگرافي، قطر بين آهيانهيي به دست آمد.
به گزارش ايسنا، ضريب همبستگي بين سن حاملگي تخمين زده و سن حاملگي اهميت زيادي مييابد، با توجه به اختلاف ناچيزي كه در تخمين سن حاملگي به دو روش اندازهگيري ارتفاع رحم در سونوگرافي در مقايسه با LMP وجود دارد، در نهايت چنين نتيجهگيري شده كه از اندازه گيري ارتفاع رحم به عنوان يك روش غربالگري قابل اعتماد و موثر و كارا ميتوان جهت ارزيابي رشد جنين و تخمين سن حاملگي استفاده كرد و در صورت وجود هرگونه اختلاف قابل توجه بين اندازه حاصل از اندازه گيري ارتفاع رحم و LMP ميتوان جهت بررسيهاي بيشتر از سونوگرافي استفاده كرد
یکشنبه بیست و سوم بهمن ۱۳۸۴
قبل از تولد / بعد از تولد
گروه پایین نوزاد با همان حالتهای صورت است . با هم مقایسه کنید .
http ://webperso.easyconnect.fr/baillement/image-ter/fetal.yawn4.gif
://webperso.easyconnect.fr/baillement/image-ter/fetal.yawn4.gif
یکشنبه بیست و سوم بهمن ۱۳۸۴
جنین در حالی که از او تصویر برداری می شود.

http://yalenewhavenhealth.org/library/healthguide/en-us/support/topic.asp?hwid=aa78781
این تصویر ، جنین داخل رحم را نشان می دهد در حالی که تصویر او توسط سونوگرافی در حال ثبت است . پروب و دست سونولوژیست بر روی شکم زن باردار قرار دارد.
یکشنبه بیست و سوم بهمن ۱۳۸۴
تصویر 3 بعدی جنین
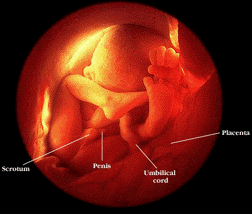 جنین ۴۰ هفته در رحم
جنین ۴۰ هفته در رحم
جنین پسر می باشد . تصویر ۳ بعدی است .
یکشنبه شانزدهم بهمن ۱۳۸۴
سونوگرافي
تاريخچه سونوگرافي :
در سونوگرافي با تصوير سه بعدي انواع مالفورماسيونها دقيق مشخص ميشود به خصوص در مالفورماسيونهاي صورت .
براي ساخته شدن تصوير در زمان طولاني هنوز دستگاهها كامل نشدهاند در واقع دستگاههاي سه بعدي تجارتي نشدهاند و هنوز اكثر دستگاههاي سونوگرافي دو بعدي هستند و به عبارتي Digimucioner هستند كه منتها تمايز دستگاهها با توجه توانايي تفكيك است يعني دستگاه سونوگرافي كه قدرت تفكيك بالاتر باشد از لحاظ كارايي بالاتر است و برعكس .
اساس كار سونوگرافي :
دستگاه سونو شامل :
1ـ پروپ يا Sound
2ـ زاويه ( كامپيوتر و …اعداد و ارقام را داريم كه ميتوان محاسباتي انجام داد و نماگير را در نقاط مختلف Fix كرد و اندازه گيري كرد ) .
3ـ مانيتور : تصاوير منعكس شده از امواج صوتي را ميتوان در آن ديد .
انواع پروپ :
1ـ پروپ خطي Liner
2ـ پروپ آندوكاويند يا واژينال
3ـ پروپ Pectorial
امروزه بيشتر پروپ Pectorial_ Liner استفاده ميشود كه در تمام طول دوران بارداري استفاده ميشود . پروپ واژينال به خصوص براي تشخيص زودتر در اوايل دوران بارداري استفاده ميشود مثلاً :
A ـ در خونريزيهاي اوايل دوران بارداري (مثلاً كساني كه سابقه ab وEP يا ab ناقص دارند) ولي ساك حاملگي به نحوي است كه نميتوان از پروپ ابدومينال نگاه كرد از پروپ واژينال استفاده ميشود كه يك هفته جلوتر اگر ساك حاملگي وجود داشته باشد آن را ببينيم .
B ـ در ضمن پروپهاي واژينال در اواخر دوران بارداري نيز استفاده ميشود :
مثلاً ديدن اسكار سزارين كه در چه وضعيتي است ، آيا خوب ترميم شده است يا نه و … و بخواهيم كاملاً اسكار سزارين را از نزديك ببينيم به كار ميرود .
C ـ پروپ واژينال در مواقعي كه بخواهيم تشخيص زودرس مالفورماسيونها را بدهيم به كار ميرود به طور مثال : در آنانسفاليها
در مورد آنانسفاليها حتماً جهت تأييد آنانسفالي بايد 3ـ2 سونوگرافيست ماهر نظر بدهند تا مورد قبول باشد كه اگر اقدامات سقط درماني مد نظر باشد هرچه زودتر انجام شود .
اصول تكنيك دستگاه اولترا سونوگرافي :
بر اساس امواج ماوراي صوتي است كه شنيدني نيست چون فركانس بالا دارد پس تأكيد ميشود كه پروپ روي گوش جنين گذاشته نشود كه ممكن است روي گوش جنين آسيب برساند .
تعداد درخواست روتين سونوگرافي در طول دوران بارداري :
2 بار كافيست ولي اگر مادر LMP را نمي دانست يك سونو ديگر در سه ماهه اول دوران بارداري داده ميشود . بيشتر از اين موارد ممكن است عوارضي در نهايت روي جنين داشته باشد . اساس كار سونوگرافي بر اساس انعكاس و انكسار است و يا به عبارتي : Reflextion رفراكشن است : اگر يك سري امواج از محيطي وارد محيط ديگر شود در محل تلاقي دو سوم محيط به علت مقاومت صوتي متفاوت در اين مرز يكسري منعكس و بيشتر منكسر مي شود .
امواج منعكس بر حسب يك سري فعل و انفعالات كه انجام ميدهد برميگردند روي اكران و تصويري كه ما روي اكران ميبينيم در حقيقت بر پايه انعكاس امواج است به خاطر همين ما تأكيد روي پر بودن مثانه در اوايل دوران بارداري داريم .
در ضمن ما يكسري از ژل استفاده ميكنيم چون يكسري حباب هوا مابين اين دو محيط بوجود ميآيد پس مقاومت هوا نميگذارد امواج منعكس شود در نتيجه ژل زده ميشود تا انعكاس كامل باشد و تصاوير را ببينيم . امواج داراي فركانسهايي است . فركانسهائي كه در امواج اولترا سونوگرافي استفاده ميشود بين 20ـ1 مگاهرتز است در نتيجه گوش ما اين امواج را نمي شنود . در سونوگرافي معمولاً 7ـ5/3 مگاهرتز استفاده ميشود و در داپلر تا 11 مگاهرتز استفاده ميشود . بخصوص در شريان مغزي داپلر نميگذاريم چون فركانس بالا ممكن است مغز را آسيب برساند .
سيستمهاي به كار رفته در سونو :
1ـ سيستم : تصاوير اندامهاي جنين را مشخص ميكند كه براي اندازهگيريها مثلاً باي پريتال و … به كار ميرود .
2ـ سيستم : مثلاً قلب جنين را فركانسش را اندازه ميگيريم حتي ريتم و ريت كار كردهاند .
Dopler :
از هفته 18 بارداري استفاده ميشود . موارد استفاده داپلر :
1ـ IUGR
2ـ اگر مادر ديابتي باشد .
3ـ اگر در مادر احتمال اكلامپسي يا توكسمي حاملگي باشد .
اساس داپلر:
وقتي سونو ميكنيم مشخصه بافت بررسي نميشود بلكه آن ساختمان تشريحي يا نوع فعاليت بافت در سونو مشخص ميشود . امواج منعكسه از داپلر با توجه به سرعتش كه جسم دارد تغيير فركانس داده و ما متوجه ميشويم كه مثلاً جريان خون در شريان نافي طبيعي است يا نه .
توجه : داپلر به طور روتين داده نميشود .
در داپلر رنگي : با تغيير رنگي كه متناسب با شدت جريان خون در رگ است كه اگر مثلاً نارسايي در قلب ، شنت عروق باشد را به ما نشان ميدهد .
موارد ايمني در داپلر :
بيشتر مواقع براي Screening از امواج Continous vave استفاده ميشود و فقط در مواقع لازم از امواج Cardi vave استفاده ميشود . براي كم كردن اثرات داپلر روي جنين بايد :
1ـ دستگاه حساسيت كافي داشته باشد .
2ـ سونوگرافيست اطلاعات كافي از دستگاه داشته باشد كه با حداقل نيروي لازم ازدستگاه استفاده كند .
3ـ زمان داپلر كافي باشد (چون طولاني شدن زمان داپلر روي DNA اختلال ايجاد ميكند) .
توجه : 1ـ اگر IUGR در سونو اول با دانستن دقيق LMP مشخص شد سونو دوم جهت كنترل ، 2 هفته بعد تكرار ميشود و اگر همان نتيجه بود در آن صورت داپلر توصيه ميشود .
2ـ در هفته 5/5 از LMP سونو با پروپ واژينال به ما كمك ميكند كه 1 هفته جلوتر ساك حاملگي ديده شود يا نشود و معمولاً سونوي واژينال در موارد غير طبيعي حاملگي مثلاً : E.P سقطهاي ناقص و … به كار ميرود .
3ـ تستهاي ايمونولوژي در قبل 12 هفته دقيقتر از سونوگرافي است .
4ـ با علائم كلينيكي : تهوع بيشتر از حد مادر ، رحم بزرگ مادر و … شك به مول شد در هفته پنجم در سونوي واژينال مول به صورت خوشه انگور ديده ميشود .
موارد استفاده از سونو در حاملگي :
A ـ مطالعه سن جنين : بررسي و تعيين سن جنين بعد 4ـ3 هفته معني ندارد . براي تعيين سن جنين با سونو بايد قبل از هفته 24 باشد و از آن به بعد ارزشي ندارد چون نسبت رحم و جنين اندازه مناسب نميدهد . محاسبه آن بر اساس : اندازهگيري بايپرينال ، طول فمور FL ، ترانسورس ابدومينال ، مخچه ، كف پا ، دور بازو ، محيط دور شكم مشخص ميشود . تا هفته 24ـ25 حاملگي اندازه سربلوم عين اندازه واقعي سن جنين است مثلاً اگر سربلوم mm17 باشد يعني سن حاملگي 17 هفته است .
توجه : براي تعيين سن جنين حتماً بايد چند فاكتور كنار هم باشد تا ارزيابي دقيق سن جنين شود .
B ـ مطالعه بيولوژيك و مورفولوژيك :
يك سري اندازهها است كه كمك ميكند براي :
1ـ سن جنين
2ـ آيا بچه حالت طبيعي دارد يا نه ؟
مثلاً اگر فموري را در سن 31 هفته ببينيم كه مثلاً cm3 است و كوچك ميباشد ميآئيم بررسي جدي تر ميكنيم ميآئيم اندازه قفسه سينه ، دور شكم و … را مي بينيم در نتيجه مطالعه بيولوژيك منجر به مطالعه مرفولوژيكي ميشود . اين بررسيها از طريق اندازهها و جداول مربوطه انجام و مقايسه ميشود . مثلاً اگر بايپرينال ديامتر از سن حاملگي بزرگتر باشد ميتوان تشخيص ماكروسفالي و … داد .
توجه : مطالعه بيومتريك منجر به مطالعه مرفولوژيكي ميشود .
اندازه كف پا بايد تقريباً به اندازه فمورباشد و الا منجر به تشخيص بعضي بيماريها ميشود .
اندازهگيري استخوان بيني :
در بعضي از تريزوميهاي صورت كه استخوان بيني تغيير فرم ميدهد مثلاً در تريزومي 21 كه اندازه استخوان بيني كوچكتر ميشود و در arnold shialie تغيير شكل بيني حالت قوسي دارد و اندازهاش فرق ميكند . اگر ما ناهنجاري را تشخيص دهيم ميآئيم اندازهگيري بيولوژيك مجدداً كاملتر انجام ميدهيم .
از نظر مرفولوژي :
بررسي قلب جنين ، فرم سر، فرم ابدومن ، مثلاً در آبدومن معده وجود دارد يا ورودي رگ نافي وجود دارد يا نه كه در اندازهگيريها مهم است . آيا مثانه وجود دارد يا نه كه در صورت نبودن ميتواند آژنزيها و ناهنجاريهاي كليه و مجاري ادرار را ميدهد . البته وقتي مغز جنين را ديديم قلب را با 4 كاويته (دو دهليز و دو بطن) بايد ببينيم .
c ـ بررسي و ارزيابي فتال Well Being Fetal :
كه 4 فاكتور مؤثر است :
1ـ حركات تنفسي (كه فقط ديافراگم بالا و پائين ميآيد و الا تنفس واقعي نداريم)
2ـ حركات تونوسيته جنين (F.m فتال موومنت)
3ـ قلب جنين كه ريت آن min/160ـ120 است و در هر حركتي دو پريد يا دوبار بالا و پائين كامل داشته باشد كه در مانيتورينگ هم همينطور است .
D ـ بررسي مقدار مايع آمنيوتيك : مثلاً در آترزي مري دهان بسته و باز نميشود و بلع انجام نميشود .
توجه :
1ـ تمام اين بررسيها بايد در عرض 30 دقيقه باشد .
2ـ ماماها در فرانسه سونوي حاملگي و زنان را انجام ميدهند و اعتراف بر اين نكته زياد است كه تشخيصشان در مالفورماسيونها در حاملگي بالاست .
F.M (Fetal Movement) : هر زماني كه جنين حركت كند بايد يك علامتي ثبت شود اگر نشد جنين را تحريك ميكنند ببينند كه اين علامت و پريد تشديد ميشود يا نه . در F.M بايد 2 پريد تشديد شده در حركت معمولي بايد داشته باشيم .
E ـ وضع قرار گرفتن پلاسنتا و اندازهگيري آن :
براي سن حاملگي و زمان فرارسيدن زايمان به كار ميرود . در ضمن بررسي پلاسنتا هم ميتوان انجام داد . چيزي كه مهم است اين كه قبل از 32 هفته كلسيفيكاسيون جفت و گريد 3 نداشته باشيم چون خطرناك است و ممكن است منجر به از بين رفتن جنين شود .
F ـ تشخيص بعضي مالفورماسيونها :
از جمله آنانسفالي ، هيدروسفالي ، آترزي مري ، آژنزي معده ، ديفورميتي صورت ، بعضي مالفورماسيونها يك حالت ژنتيكي و بيماري كروموزومي است وبا يك سري علائم كلينيكي خاص در سونوگرافي ميتوانيم تشخيص دهيم ولي مستلزم اين است كه يك سري تشخيصهاي invasive پره ناتال انجام دهيم .
مثل : آمنيوسنتز (در هفته 14ـ13 حاملگي) ، كوردوسنتز ، كوريوسنتز ، … كه در سنين مختلف بارداري انجام ميشود .
استفاده از سونوگرافي در سه ماهههاي مختلف بارداري :
A ـ سه ماهه اول بارداري كه شامل :
ـ هفته 4 تا 7 بارداري
ـ هفته 7 تا 12 بارداري
ـ هفته 12 تا 15 بارداري
هفته 7ـ4 :
اهميتش در تشخيص مالفورماسيونها يا تشخيص abortion است . دراين هفتهها يك ساك حاملگي كه داخلش ان اكوژن است و اكويي در داخلش نداريم ديده ميشود . يولك ساك u.s چيزي است كه فتال كورد من را تغذيه ميكند و u.s در هفته 12 با ، جفت ادغام ميشود .
در هفته 7 بارداري U.S كمكم بزرگتر ميشود و تقريباً نصف رحم را ميگيرد و در اينجا به خاطر اكوژنيستيه داخلش اكوژن ديده ميشود كه همان فتال كورد است كه تبديل به جنين آينده ميشود .
هفته 12ـ7 بارداري :
در اين هفتهها CRL اندازهگيري ميشود . يولك ساك ، CRL ، ساك آمنيوتيك ، فتال هارت ريت (FHR ) ، فتال كورد ديده ميشود . اگر ساك حاملگي دفرمه باشد كه احتمال abortion در مادر وجود دارد كه براي : تشخيص زودتر abortion جنين به كار ميرود .
30 + قطر ساك = سن حاملگي
توجه :
1ـ قبل از هفته 7 بهترين تشخيص حاملگي تستهاي ايمونولوژيك است نه سونوگرافي
2ـ اگر ساك حاملگي خالي و همراه خونريزي باشد كه ممكن است احتمال حاملگي داخل رحمي همراه حاملگي خارج رحمي باشد .
هفته 12 تا 15 حاملگي :
آنوماليها زودتر تشخيص داده ميشود مثل : آنانسفالي ، هيدروسفالي . در آنانسفالي CRL به سن حاملگي نميخورد و كوچكتر است . در اينجا اندازهگيري دقيق B.P ترانسورس ابدومينال و … را داريم .
در تشخيص انواع سقطها : مانند ناكامل ، سقط خود به خودي missab ، اگر خانمي با IUD حاملگي داشته باشد در اينجا نحوه قرارگرفتن IUD مهم است كه اگر نزديك isthm باشد سريع در ميآوريم و اگر در ناحيه فوندال باشد تا آخر دوران بارداري در آنجا باقي ميماند ولي ريت عفونت بالاتر ميرود .
B ـ سه ماهه دوم بارداري : از هفته 15 تا 28 بارداري است . چون مرفولوژي كامل همه اندامها را داريم بررسي كامل شامل : اندازه گيري دور مايع بچه ، بررسي پلاسنتا و …
توجه : 1ـ مطالعه بيومتريك در سه ماهه دوم بارداري از هفته 15 شروع تا هفته 28 ادامه دارد .
2ـ در اين سه ماهه دوم نيازي به پر بودن مثانه نيست چرا كه پربودن امكان دارد ديواره خلفي رحم به ديواره قدامي فشار بياورد و اشتباهاً Placenta previa گزارش كنيم در اين فاز مثانه بايد نيمه پر باشد .
اندازهگيري بيومتريك :
ـ بررسي B.P.D روتين انجام ميشود .
ـ بررسي F.O (اكسي پوتو فرونتال) فقط در اليگوسفالي اندازهگيري ميشود .
خط Falx يا خط نيمكره مغزي كه كره مغز را به دو نيمكره تقسيم ميكند حتماً بايد در سونو اين خط ديده شود و يك Land mark ميباشد . عمل جذب و دفع مايع نخاع بايد در وانتريكول سوم انجام شود كه كم ديده ميشود و اگر واضح ديده شد معلوم ميشود كه اختلال در جذب و دفع مايع نخاعي را مطرح ميكند و اگر در داخل آن اكوفري هم باشد و وانتريكول جانبي من بزرگ باشد نشان دهنده هيدروسفالي ، مننگوسل و عفونتهاي توكسوپلاسموز را ميرساند .
خيلي مهم است كه با Structure سر جنين كاملاً سونولوژيست آشنا و اطلاعات كافي و تجربه كافي داشته باشد . به طور كلي اندازهگيري روتين در سر B.P.D ميباشد ولي اگر براكي سفال و هيدروسفالي باشد در اينجا اندازهگيري F.O در همين كوپ هم انجام ميدهيم .
براي بررسي مخچه كوپ را تغيير داده كه شكل يك بادام زميني است مخچه خودش ميتواند يك Land mark اندازهگيري سن جنين باشد كه فقط تا 24 هفته براي تعيين سن جنين به كار ميرود . كمي پائينتر ميآئيم و در ناحيه گردن از نظر مننگوسل بررسي ميشود كه آيا وجود دارد يا نه بعد ساف تيشو گردن را اندازه ميگيريم ( بافت نرم گردن كه در تريزومي 21 كلفت ميباشد ) . مرفولوژي فرم سر و شناخت Structure سر مهم است . ممكن است فرم سر خاجي مانند (در بعضي بيماريها مثل سندرم آپر ) ويا دوكي شكل و يا … باشد .
نكته :
درصد اشتباه اندازهگيري مخچه براي تعيين G.A كم ميباشد ولي كلاً در اندازهگيري جنين هميشه 10% اختلاف وجود دارد . چون ما تصوير يا image ميبينيم كه ممكن است كاذب باشد . مثلاً يك نقطه اكوژن كاذب و بيمعنا داشته باشيم مثل موي جنين كه ممكن است تشخيص اشتباهي تومور داده شود .
معده حتماً بايد ديده شود نبودن آن آترزي را مطرح ميكند .
sex جنين :
اگر دولبيا ديده شد Female و اگر penis با حلقه اسكلروتوم ديده شد جنسيت جنين Male است . (حتماً پاهاي بچه بايد باز باشد در هنگام سونو) . اگر هنگام سونو پاهاي بچه بسته باشد و بند ناف جلو بيفتد و تشخيص اشتباهي Male داده ميشود بعضي وقتها كه بيضه ديلاته باشد هيدروسل را ميرساند و در تخمدانها هم ممكن است كيست تخمدان ديده شود . حتماً بايد جفت دستها و حتماً با 5 انگشت ديده شود . گاه يك يا چند انگشت به هم ميچسبند و در تريزومي 21 شصت فرو رفته است و دست بسته و حالت مشت را دارد . فرم اندازه فمور در تشخيص ديسپلازي مهم است و كوچكتر بودن آن نشان دهنده نانيسم است و بعد بايد اندازه كف پا هم گرفته شود . در كليهها حتماً بايد كاليسها و … ديده شود و اگر كيست ديده شود مطرح كننده كليه كيستيك است و اگر كليه ديده نشد ميتواند مطرح كننده آژنزي كليه باشد .
در سر B.P.D : دو نقطه وسط بايد يك Structure داشته بأشد . تا لاميد ، خط هليستوري ، فيستوري سيليويه ، يك برش بيضي مانند سر اگر ديده شد در اين صورت تصوير سر درست ميباشد . سپس مقدار مايع آمنيوتيك و … بررسي شود كه ممكن است Vernix در داخل مايع به صورت نقطه ديده شود وحتي ممكن است خون ديده شود . وجود نقاط اكوژن قوي و كلفت ميتواند مطرح كننده مكونيوم باشد . سپس بررسي محل قرار گرفتن قطر و گريد جفت باشد . گريد جفت مقدار كليسفيكاسيون در جفت را ميرساند و كلاً 4 گريد داريم ( 3ـ2ـ1ـ0 ) . هر چه سن جفت بالاتر باشد از حالت هموژني كم شده و كلسيفيكاسيون زياد ميشود و حدود هفته 8ـ37 بارداري بايد گريد جفت 3 باشد .
قطر جفت : در ايزوايمو نيزيشن ، ديابتي بودن مادر IUGR و … اندازه آن فرق ميكند . اگر گريد جفت 3 باشد قبل از هفته 32 ارزش خيلي بالا دارد و براي بچه بسيار خطرناك است .
اگر سطح جفت يكدست و هموژن باشد گريد جفت 1ـ0 است و هرچه مقدار كلسيفيكاسيون جفت بالا باشد سطح گريد جفت هم بالا ميرود .
ـ از هفته 14 آمنوره به بعد ميتوان دقيق جفت را ديد كه قبل آن بصورت تروفوبلاست است .
ـ محيط ابدومن جهت IUGR مهم است كه محيط دور شكم رشد نكرده و فقط سر رشد كرده است .
ـ در هفته 6ـ35 بارداري جهت رشد جنين سونو داده ميشود .
ـ مقدار A_F و بررسي مايع آمنيوتيك ـ محل قرار گرفتن پلاسنتا ، كيست تخمدان ، آترزي دوازدهه و … بقيه ناهنجاريها در سه ماهه سوم بهتر ديده ميشود .
مالفورماسيونهاي قابل تشخيص در سونوگرافي :
هر گونه آنومالي كه ماكروسكوپيك باشد مالفورماسيون گفته ميشود .
از هر 100 نوزاد 2 تا 3 نفر حاوي مالفورماسيونهاي مختلف است و دلايل آن نيز مختلف است كه ممكن است :
1ـ دليل اگزوژن : تغذيه مادر ، محيط آلوده ، عفونتها و … باشد .
2ـ دلايل آندوژن : 30% علل مالفورماسيونها را در بر ميگيرد مثل : موتاسيون ژنتيكي ، آنوماليهاي كروموزومي اينها هم نياز به بررسي جديتر دارد .
50% علل مالفورماسيونها ناشناخته است . در زمان پره ناتال اگر مالفورماسيون تشخيص داده شد بررسي دقيق اجزاء بدن بايد صورت گيرد .
مالفورماسيونها به 3 گروه تقسيم ميشود :
1ـ مالفورماسيونهاي ژنيتال
2ـ مالفورماسيونهاي ابدومينال
3ـ مالفورماسيونهاي توراسيك
1ـ مالفورماسيونهاي ابدومينال :
ـ هرني ديافراگماتيك شايع است كه اگر به موقع تشخيص داده شود ميتوان جهت درمان به جراح نوزادان ارجاع داد كه قابل درمان است . معمولاً فشار هرني باعث ميشود كه احشاء ابدومن به داخل قفسه سينه وارد شود . بعضي وقتها ما هرني راست و هرني چپ داريم . اگر قلب را در سمت راست ديديم بايد به فكر هرني ديافراگماتيك باشيم .
ـ آترزي مري : وجود پليهيدر آمينوس ، عدم وجود معده ميتواند مطرح كننده آترزي مري باشد . آترزي مري نيز اگر تشخيص داده شود ميتوان آنها را سريعتر جراحي كرد .
ـ آترزي دوازدهه : كه معمولاً با پلي هيدر آمينوس و ديلاتاسيون گاستريك همراه است .
ـ ايليئوس مكونيال : با ديستانسيون رودهها و اسايتيس همراهش است .
2ـ مالفورماسيونهاي ژنيتال :
Aـ هيدروسل بيضه : به صورت نقاط انوكوژن ديده ميشود .
Bـ آمفالوسل ، گاسترويتيس يا لاپاراسيتيس :
تشخيص افتراقي :
در آمفالوسل : رودهها مثل هرني در بند ناف با پوشش همراه است و هميشه با آنوماليهاي كروموزومي است .
در گاسترويتيس :
رودهها بدون پوشش در ناحيه ناف است : در زايمان رودهها در گاز استريل گذاشته و سريع در اتاق عمل توسط جراح اطفال رودهها به داخل شكم بر ميگردانند .
ـ كيست تخمدان : در مادراني كه ترشح هورموني بدنشان بالاست و يا مادراني كه پروژسترون قبل از بارداري زياد استفاده كردهاند در آنها ديده ميشود كه چندان مسئله مهم نيست فقط ممكن است داخلش خون ديده شود كه امكان تورمش وجود دارد و بررسي دقيقتر در اينها بايد صورت گيرد .
“ كيستهاي انتراتوراسيك ”
3ـ مالفورماسيونهاي توراسيك :
ميتوان كيستهاي انتراتوراسيك را نام برد كه داخل قفسه سينه كيستهاي ليكيوين يا مايع داخل قفسه سينه ديده ميشود كه ميتواند ايزوله باشد كه نياز به بررسي در اندامهاي ديگر ميشود .
ممكن است در ناحيه Pelvic كيست باشد يا در ناحيه مثانه كيست ديده شود به نام Trunebely syn كه عدم رشد ماهيچه ابدومن است .
در سندرم Trune Bely syn . :
هيدرو نفروز كليه ـ آسيت هم داريم . از هفته 14 آمنوره اين سندرم را ميتوان ديد . گاه ممكن است مثانه جنين خيلي پر باشد و اگر شك كرديم به مادر ميگوئيم برود 2 ساعت بعد برگردد كه در اين مدت اگر مثانه جنين پر بود خالي شده باشد و در سونو دوم با سندرم ترومبلي اشتباه نشود .
كليه :
ممكن است كاليس ديلاته باشد يا پليكيستيك يا آژنزي يك يا هر دو كليه (در اين صورت ديلاتاسيون مجاري ادرار را داريم ) و يا هيدرونفروز داشته باشيم .
پليهيدرآمينوس و اوليگوهيدرآمينوس : تشخيص اينها در اواخر دوران بارداري است . از هفته 7ـ36 بارداري مقدار A-F كم ميشود كه نبايد با اوليگوهيدرآمينوس اشتباه شود چون در اوليگوهيدرآمينوس واقعي احتمال مرگ جنين مطرح است .
توجه :
1ـ اگر در معاينه اندامها به راحتي لمس شد و با حركت بچه مادر درد زياد را بيان كرد كه ميتواند مطرح كننده اوليگوهيدرآمينوس باشد در نتيجه سونو جهت اطمينان ميدهيم .
2ـ تشخيص افتراقي اوليگوهيدرآمينوس : با سوراخ بودن كيسه آب ميباشد . علت اوليگوهيدرآمينوس واقعي : عاملش اختلال در جذب و دفع ادرار است هر چه به پايان بارداري نزديك ميشويم محتوي اصلي مايع A-F كه ادرار است كم ميشود ولي اگر بيش از حد كاسته شود اختلال در جذب و دفع ادرار را مطرح ميكند و نهايت مشكلات كليوي و مجاري ادراري ميدهد .
در پلي هيدرآمينوس :
مقدار A-F زياد است بچه معلق ميباشد و بايد بررسي از دستگاه گوارش و CNS صورت گيرد . در مننگوسل ، اسپاينا بيفيدا ، هيدروسفالي مقدار A-F زياد است .
در هفته 22 حاملگي اگر مادر سونو شد و پلي هيدرآمينوس مطرح شد ارزشي ندارد چون در آن هفته پلي هيدرآمينوس كاذب داريم و جهت اطمينان 2 الي 3 هفته بعد سونو مجدداً تكرار شود .
IUGR :
IUGR سيمتريك : باي پريتال ، فمور و ابدومن رشدش كاهش مييابد و به سن حاملگي نميخورد و علتش بيشتر بيماريهاي كروموزومي است .
IUGR آسيمتريك : در پايان بارداري ، ابدومن كم كم رشدش كم يا متوقف ميشود كه علتش وضعيت تغذيه مادر مطرح است .
#######################################################
با آرزوي موفقيت براي شما همكاران عزيز
دفتر جمعيت مامايي ايران
http://www.midwiferypop-ir.org/ktext/di-sono.asp
چهارشنبه پنجم بهمن ۱۳۸۴
سونوگرافی 3 بعدی/ پسر/ 28 هفته بارداری
 http://pregnancy.about.com/cs/ultrasounds
http://pregnancy.about.com/cs/ultrasoundsچهارشنبه پنجم بهمن ۱۳۸۴
سونوگرافی /تصویر 3 بعدی/ دختر هفته 35 بارداری

سه شنبه چهارم بهمن ۱۳۸۴
تصویر سونوگرافی / هفته 5 الی 37 بارداری
|
|
 |
| info@pregnancycheck.com |
یکشنبه دوم بهمن ۱۳۸۴
 سونوگرافی سه بعدی
سونوگرافی سه بعدی
تصویر صورت جنین